Xem nhanh
Vaccine tốt cần 3 yếu tố: tính sinh miễn dịch, hiệu lực, độ an toàn và muốn đưa ra thương mại cần khả năng bảo quản – vận chuyển liên quan tới giá thành.
Hiện nay, với nhiều loại vaccine COVID-19 sản xuất tại các Quốc gia trên thế giới, thì việc xếp loại các vaccine này cần phải mất nhiều thời gian dựa vào hiệu quả của từng loại. Theo thống kê, có khoảng 11 loại vaccine đã được cấp phép sử dụng tại nhiều quốc gia khác nhau và đang được phân phối rộng rãi trên toàn thế giới. Ngoài ra, còn có khoảng 80 loại đang ở các giai đoạn thử nghiệm lâm sàng khác nhau. Trong đó, có vaccine của Việt Nam.
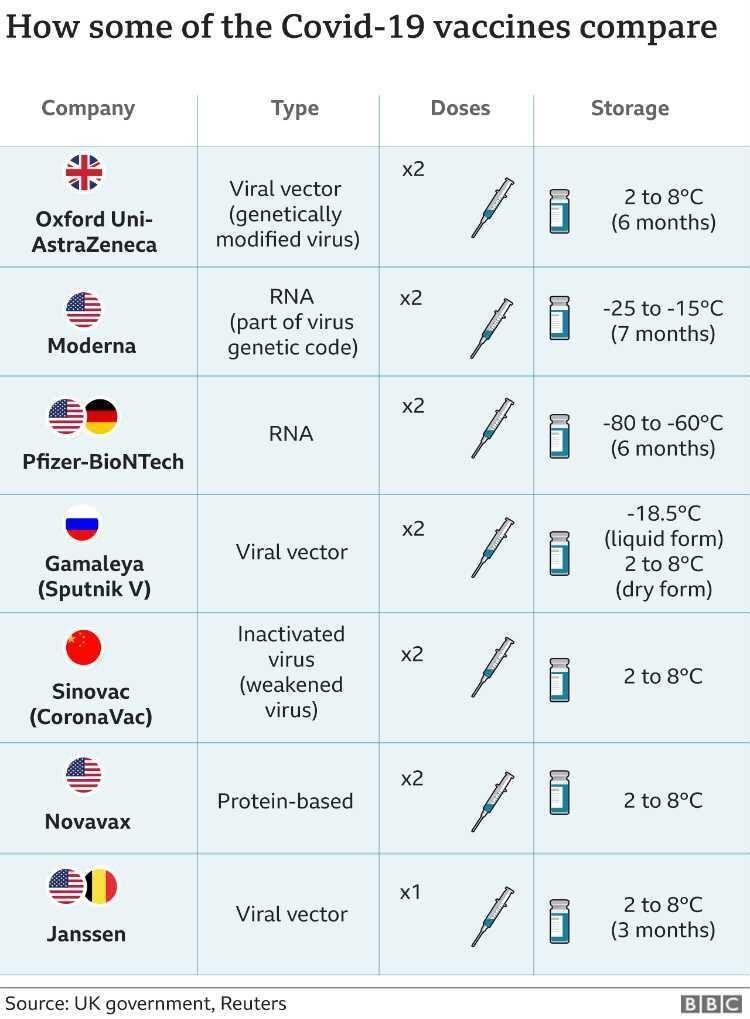
Tuy nhiên, trong tình dịch đại dịch như hiện nay, việc tiếp nhận các vaccine đã được cấp phép là cấp thiết. Cho dù có là Pfizer-BioNTech vaccine với 95% hiệu lực nhưng cần bảo quản ở -70 độ C; hay vaccine giá bình dân AstraZeneca cũng với 2 lượt tiêm, hiệu lực 62-90% và có thể bảo quản ở nhiệt độ phòng. Hay thậm chí mới đây nhất là Johnson & Johnson vaccine, giá thành rẻ, chỉ với 1 lượt tiêm và cho hiệu lực trên 72%…
Thời gian chính là chìa khoá để chiến thắng đại dịch lần này
Tất cả các vaccine COVID-19 hiện hành đều bảo vệ giúp ngăn ngừa triệu chứng, tránh bệnh trở nặng và nguy cơ tử vong. Vì vậy, Vaccine tốt nhất hiện tại là vaccine được tiêm sớm nhất.
Tuy vậy, đối tượng nào sẽ được tiêm vaccine đầu tiên? Nếu không nằm trong nhóm đặc biệt ưu tiên, nhưng mang những nguy cơ di truyền tiềm ẩn, liệu họ có được tiêm vaccine trước không? Làm sao để xác định các nguy cơ đó là gì? Đây là bài toán cần phải giải của các nước khi đại dịch xuất hiện.
Việt Nam hôm nay có những loại vaccine nào?
Ngày 24/02, Việt Nam tiếp nhận đợt vaccine đầu tiên gồm 117.000 liều vaccine COVID-19 mua trực tiếp từ Công ty AstraZeneca, Oxford, UK. Ngày 26/02, vaccine Nanocovax phòng COVID-19 của Việt Nam đã chính thức được tiêm thử nghiệm giai đoạn 2 ở Hà Nội và Long An trên 560 người (tuổi 18-60).
Giai đoạn 2021-2022, Việt Nam dự kiến nhận 150 triệu liều vaccine Covid-19, chia thành 7 đợt, được cung ứng từ AstraZeneca, Covax và sản xuất trong nước. Và tuỳ vào các yếu tố đánh giá để từng đợt vaccine được ưu tiên tiêm cho từng nhóm đối tượng.
Tầm quan trọng của y học cá thể hóa – phương pháp xác định nguy cơ dựa trên gen.
Mỹ đã xây dựng được những mô hình máy học để xác định thứ tự được tiêm vaccine. Ngoài các yếu tố độ tuổi, bệnh lý nền, tính chất công việc… thì thông tin gen cũng được đưa vào để đánh giá. Hội chứng suy hô hấp cấp tính (ARDS) là một ví dụ điển hình, một tiêu chí quan trọng để đánh giá nguy cơ từ di truyền. Xét nghiệm gen của Genetica trên hàng nghìn người Việt cho thấy khoảng 15,27% tăng nguy cơ di truyền mắc hội chứng suy hô hấp cấp tính (ARDS) này khi bị nhiễm chủng SARS-CoV. Những người mang nguy cơ ARDS thấp thì hoàn toàn có thể tự cách ly và điều trị tại nhà.
Theo PGS.TS. Nguyễn Thị Trang, giảng viên cao cấp Trường Đại học Y Hà Nội chuyên nghiên cứu về di truyền y học: “Việc phát hiện ra các biến thể gen lợi ích đầu tiên là hỗ trợ xác định nguồn gốc chủng loại phát sinh của virus, cụ thể là SARS-COV-2 đã xác định được nguồn gốc của SARS-COV-2 thuộc nhóm Beta-coronavirus, thuộc họ với vi rút gây hội chứng MERS-CoV và hội chứng SARS. Việc xác định nguồn gốc của virus rất quan trong, đặc biệt ngay từ bước đầu chiến đấu với đại dịch đó là có thể sử dụng quy trình phòng và chống virus như đã thực hiện trước đó đối với SARS, để hạn chế việc lây lan cũng như tác hại của virus gây nên trong quá trình chờ đợi những quy trình sàng lọc, chẩn đoán và điều trị phù hợp. Tuy nhiên, bộ gen của virus SARS-COV-2 là mRNA sợi đơn, mạch dương. Nhiều nghiên cứu cho rằng có thể RNA của nhóm virus này được sử dụng ngay làm mạch gốc tổng hợp các protein giai đoạn sớm và giai đoạn muộn trong quá trình sinh tổng hợp protein của virus, quá trình này diễn ra rất nhanh, nên virus có thể sinh sản rất nhanh trong tế bào vật chủ và phóng thích ra ngoài xâm nhiễm sang tế bào chủ khác với số lượng lớn. Đây có thể là một trong những nguyên nhân làm cho tốc độ lây nhiễm của virus nhanh hơn nhiều so với nhiều loại khác. Ngoài ra, việc sử dụng RNA làm mạch gốc, bỏ qua quá trình tự sửa chữa của phân tử nên virus rất dễ tạo các đột biến (biến thể). Những biến thể này nó thể dẫn đến đặc tính của virus (độc tính, tốc độ sinh sản và lây nhiễm) cũng khác biệt, cũng như gây khó khăn cho việc nhận diện các kháng nguyên này của hệ miễn dịch ở người. Việc phát hiện sớm các biến thể virus không chỉ giúp cho quá trình sản xuất vaccine có hiệu quả hơn mà còn giúp cho quá trình điều chỉnh lại mồi của các phản ứng RT-PCR cũng đặc hiệu hơn, tối ưu hơn nên việc chẩn đoán các biến thể mới sẽ có độ nhạy và độ đặc hiệu cao hơn.”
Cũng theo PGS. TS. Nguyễn Thị Trang: “trong tình hình cấp bách hiện nay, bất kỳ một phương pháp phòng chống dịch nào cũng nên được khuyến khích thử nghiệm vì chúng ta chưa có bản đồ gen cụ thể và chính xác nhất cho chủng virus mới này với những biến thể mới đang ngày càng phát triển. Tuy nhiên, kế hoạch lâu dài thì người dân Việt Nam nên giải mã gen của mình để có sẵn thông tin di truyền cụ thể của từng người, khả năng mang các đột biến gen mắc các bệnh khác nhau, khả năng đáp ứng thuốc khác nhau và khả năng đáp ứng miễn dịch cũng khác nhau. Đây chính là xu hướng tiến đến y học cá thể hóa mà thế giới đang hướng đến.”
Ngoài ra, như bác sĩ Hà Thị Mỹ Hạnh, chuyên gia tư vấn di truyền của Genetica: “Những người mang nguy cơ ARDS cao thì không những cần ưu tiên tiêm vaccine trước, mà còn cần theo dõi cách ly và giãn cách chặt chẽ vì ARDS là một biến chứng nghiêm trọng. Một bệnh nhân ARDS điển hình có thể sẽ sử dụng máy thở và nhập viện trong một thời gian dài. Khoảng 40% bệnh nhân tử vong do ARDS.”
Làm thế nào để biết bản thân có nguy cơ di truyền cao mắc hội chứng suy hô hấp cấp tính (ARDS)? Đơn vị nào trong nước cung cấp dịch vụ giải mã gen này? Dịch vụ xét nghiệm gen G-Immunity của Genetica sẽ giải đáp tất cả thắc mắc của bạn về nguy cơ nhiễm virus, đặc biệt với các loại virus liên quan đến đường hô hấp.
Mời bạn gửi ý kiến ở phần bình luận nhé.